Neuropathie diabétique– une lésion spécifique du système nerveux périphérique provoquée par des processus dysmétaboliques dans le diabète sucré. La neuropathie diabétique se manifeste par une sensibilité réduite (paresthésie, engourdissement des extrémités), un dysfonctionnement autonome (tachycardie, hypotension, dysphagie, diarrhée, anhidrose), des troubles génito-urinaires, etc. Dans la neuropathie diabétique, le fonctionnement des systèmes endocrinien, nerveux, cardiaque, digestif et urinaire est examiné. Le traitement comprend l'insulinothérapie, l'utilisation de médicaments neurotropes, d'antioxydants, la thérapie symptomatique, l'acupuncture, la physiothérapie, la physiothérapie.
informations générales
La neuropathie diabétique est l'une des complications les plus courantes du diabète sucré, détectée chez 30 à 50 % des patients. On dit que la neuropathie diabétique survient lorsqu'il existe des signes de lésions nerveuses périphériques chez les personnes atteintes de diabète sucré et que d'autres causes de dysfonctionnement du système nerveux ont été exclues. La neuropathie diabétique se caractérise par des troubles de la conduction nerveuse, de la sensibilité et des troubles du système nerveux somatique et/ou autonome. En raison de la multiplicité des manifestations cliniques, les spécialistes des domaines de l'endocrinologie, de la neurologie, de la gastro-entérologie et de la podologie doivent faire face à la neuropathie diabétique.
Causes
La neuropathie diabétique fait référence aux polyneuropathies métaboliques. Un rôle particulier dans la pathogenèse de la neuropathie diabétique appartient aux facteurs neurovasculaires : les microangiopathies qui interrompent l'apport sanguin aux nerfs. Les multiples troubles métaboliques qui se développent dans ce contexte conduisent finalement à un gonflement du tissu nerveux, à une perturbation des processus métaboliques dans les fibres nerveuses, à une perturbation de la conduction de l'influx nerveux, à une augmentation du stress oxydatif, à la production de complexes auto-immuns et enfin à une atrophie des fibres nerveuses.
Les principaux facteurs de risque de développer une neuropathie diabétique sont :
- âge;
- durée du diabète;
- hyperglycémie incontrôlée;
- hypertension;
- hyperlipidémie;
- obésité;
- fumer.
Classification
Selon la topographie, on distingue la neuropathie périphérique avec une implication prédominante des nerfs spinaux dans le processus pathologique et la neuropathie autonome - avec perturbation de l'innervation des organes internes. Selon la classification syndromique de la neuropathie diabétique, on distingue :
I. Syndrome de polyneuropathie symétrique généralisée :
- Affecte principalement les nerfs sensoriels (neuropathie sensorielle)
- Affecte principalement les nerfs moteurs (neuropathie motrice)
- Avec lésions combinées des nerfs sensoriels et moteurs (neuropathie sensorimotrice)
- Neuropathie hyperglycémique.
II. Syndrome de neuropathie diabétique autonome (autonomique) :
- Cardiovasculaire
- Gastro-intestinal
- Urogénital
- Respiratoire
- Sudomoteur
III. Syndrome de neuropathie diabétique focale ou multifocale :
- Neuropathie crânienne
- Neuropathie tunnel
- Amyotrophie
- Radiculoneuropathie/plexopathie
- Polyneuropathie démyélinisante inflammatoire chronique (CIDP).
De nombreux auteurs distinguent la neuropathie centrale et ses formes suivantes : encéphalopathie diabétique (encéphalomyélopathie), troubles cérébrovasculaires aigus (ACD, accident vasculaire cérébral), troubles mentaux aigus provoqués par une décompensation métabolique.
Selon la classification clinique, qui prend en compte les manifestations de la neuropathie diabétique, on distingue plusieurs étapes du processus :
- Neuropathie subclinique.
- Neuropathie clinique :forme douloureuse chronique, forme douloureuse aiguë, forme indolore associée à une diminution ou une perte totale de sensibilité
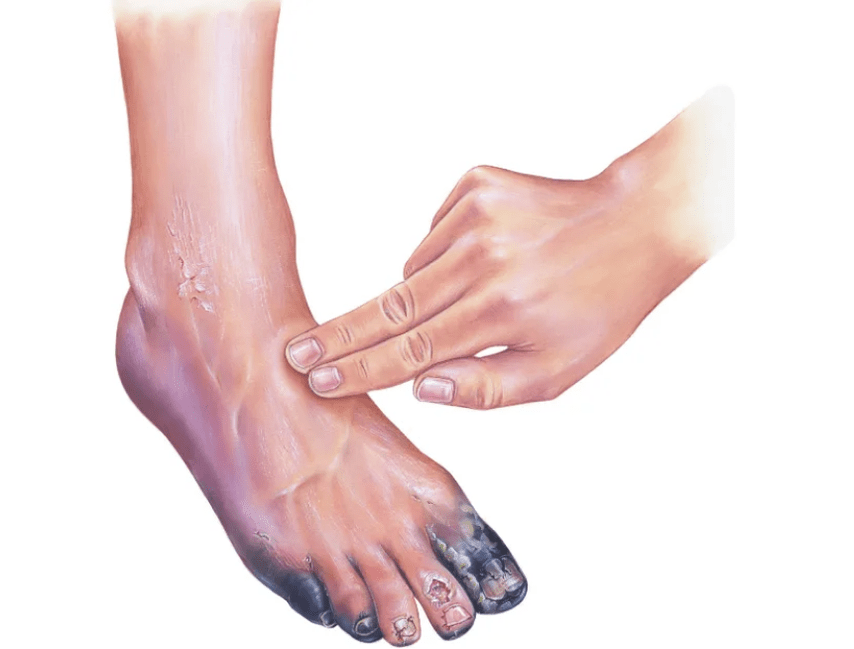
- Stade des complications tardives(déformation neuropathique du pied, pied diabétique, etc. ).
Symptômes de la neuropathie diabétique
Polyneuropathie périphérique
La polyneuropathie périphérique se caractérise par le développement d'un complexe de troubles moteurs et sensoriels, plus prononcés dans les extrémités. La neuropathie diabétique se manifeste par des brûlures, des engourdissements et des picotements de la peau ; douleur dans les orteils et les pieds, les doigts ; crampes musculaires à court terme.
Une insensibilité aux stimuli thermiques et une sensibilité accrue au toucher, même très léger, peuvent se développer. Ces symptômes ont tendance à s'aggraver la nuit. La neuropathie diabétique s'accompagne d'une faiblesse musculaire, d'un affaiblissement ou d'une perte des réflexes, entraînant des modifications de la démarche et une mauvaise coordination. Les douleurs débilitantes et les paresthésies entraînent de l'insomnie, une perte d'appétit, une perte de poids et une dépression de l'état mental des patients - dépression.
Les complications tardives de la neuropathie périphérique diabétique peuvent inclure des ulcères du pied, des orteils en marteau et un effondrement de la voûte plantaire. La polyneuropathie périphérique précède le plus souvent la forme neuropathique du syndrome du pied diabétique.
Neuropathie autonome
La neuropathie autonome diabétique peut se développer et se manifester sous des formes cardiovasculaires, gastro-intestinales, urogénitales, sudomotrices, respiratoires et autres, caractérisées par un dysfonctionnement d'organes individuels ou de systèmes entiers.
La forme cardiovasculaire de la neuropathie diabétique peut se développer dès les 3 à 5 premières années du diabète sucré. Elle se manifeste par une tachycardie au repos, une hypotension orthostatique, des modifications de l'ECG (allongement de l'intervalle QT) et un risque accru d'ischémie myocardique silencieuse et d'infarctus.
La forme gastro-intestinale de la neuropathie diabétique se caractérise par une hypersalivation gustative, une dyskinésie œsophagienne, de profonds troubles de la fonction motrice d'évacuation de l'estomac (gastroparésie) et le développement d'un reflux gastro-œsophagien pathologique (dysphagie, brûlures d'estomac, œsophagite). La gastrite hypoacide et l'ulcère gastrique associés à Helicobacter pylori sont fréquents chez les patients atteints de diabète sucré ; risque accru de dyskinésie de la vésicule biliaire et de lithiase biliaire. Les lésions intestinales dans la neuropathie diabétique s'accompagnent d'une altération du péristaltisme avec le développement d'une dysbiose, d'une diarrhée aqueuse, d'une stéatorrhée, d'une constipation et d'une incontinence fécale. Une hépatose grasse est souvent détectée dans le foie.
Dans la forme urogénitale de la neuropathie autonome diabétique, le tonus de la vessie et des uretères est altéré, ce qui peut s'accompagner d'une rétention urinaire ou d'une incontinence urinaire. Les patients diabétiques sont sujets à développer des infections urinaires (cystite, pyélonéphrite). Les hommes peuvent se plaindre de dysfonction érectile, d'une innervation douloureuse altérée des testicules ; femmes – pour la sécheresse vaginale, l’anorgasmie.
Les troubles sudomoteurs dans la neuropathie diabétique sont caractérisés par une anhidrose hypo- et distale (diminution de la transpiration des pieds et des paumes) avec développement d'une hyperhidrose centrale compensatoire, notamment pendant les repas et la nuit. La forme respiratoire de la neuropathie diabétique se manifeste par des épisodes d'apnée, d'hyperventilation et une diminution de la production de surfactant. La neuropathie diabétique développe souvent une diplopie, une héméralopie symptomatique, des troubles de la thermorégulation, une hypoglycémie asymptomatique, une « cachexie diabétique » - un épuisement progressif.
Diagnostique
L'algorithme de diagnostic dépend de la forme de neuropathie diabétique. Lors de la première consultation, les antécédents médicaux et les plaintes liées aux modifications des systèmes cardiovasculaire, digestif, respiratoire, génito-urinaire et visuel sont soigneusement analysés. Chez les patients atteints de neuropathie diabétique, il est nécessaire de déterminer le taux de glucose, d'insuline, de peptide C et d'hémoglobine glycosylée dans le sang ; étude des pulsations des artères périphériques, mesure de la pression artérielle ; procéder à un examen des membres inférieurs pour détecter la présence de déformations, d'infections fongiques, de cors et de callosités.
Selon les manifestations, outre l'endocrinologue et le diabétologue, d'autres spécialistes peuvent participer au diagnostic de la neuropathie diabétique : cardiologue, gastro-entérologue, neurologue, ophtalmologiste, podologue. L'examen primaire du système cardiovasculaire consiste à réaliser un ECG, des tests cardiovasculaires (manœuvre de Valsalva, test orthostatique, etc. ), une échocardiographie ; détermination des taux de cholestérol et de lipoprotéines.
L'examen neurologique de la neuropathie diabétique comprend des études électrophysiologiques : électromyographie, électroneurographie, potentiels évoqués. Les réflexes et différents types de sensibilité sensorielle sont évalués : tactile à l'aide d'un monofilament ; vibration - à l'aide d'un diapason ; température - toucher un objet froid ou chaud ; douloureux - picotement de la peau avec la partie émoussée d'une aiguille ; proprioceptif - en utilisant un test de stabilité en position de Romberg. La biopsie du nerf sural et la biopsie cutanée sont utilisées pour les formes atypiques de neuropathie diabétique.
L'examen gastro-entérologique de la neuropathie diabétique comprend une échographie des organes abdominaux, une endoscopie, une radiographie de l'estomac, un examen du passage du baryum dans l'intestin grêle et des tests de recherche d'Helicobacter. En cas de troubles du système urinaire, une analyse générale des urines est examinée, une échographie des reins, de la vessie (y compris une échographie avec détermination des urines résiduelles), une cystoscopie, une urographie intraveineuse, une électromyographie des muscles de la vessie, etc.
Traitement de la neuropathie diabétique
Le traitement de la neuropathie diabétique est effectué de manière séquentielle et en plusieurs étapes. Un traitement efficace de la neuropathie diabétique est impossible sans une compensation du diabète sucré. A cet effet, des médicaments antidiabétiques à base d'insuline ou de comprimés sont prescrits et la glycémie est surveillée. Dans le cadre d’une approche intégrée du traitement de la neuropathie diabétique, il est nécessaire de développer un régime alimentaire et un programme d’exercice optimaux, de réduire l’excès de poids et de maintenir une tension artérielle normale.
Au cours du plat principal, l'apport de vitamines neurotropes (groupe B), d'antioxydants (acide alpha-lipoïque, vitamine E), de microéléments (préparations de Mg et de Zn) est indiqué. Dans la forme douloureuse de neuropathie diabétique, il est conseillé de prescrire des analgésiques et des anticonvulsivants.
Les méthodes de traitement physiothérapeutiques sont utiles : stimulation nerveuse électrique, thérapie magnétique, thérapie au laser, luminothérapie ; acupuncture, physiothérapie. La neuropathie diabétique nécessite des soins des pieds particulièrement soignés : porter des chaussures confortables (si indiquées, orthopédiques) ; effectuer des pédicures médicales, des bains de pieds, une hydratation des pieds, etc. Le traitement des formes autonomes de neuropathie diabétique est réalisé en tenant compte du syndrome développé.
Pronostic et prévention
Le diagnostic précoce de la neuropathie diabétique (à la fois périphérique et autonome) est la clé d’un pronostic favorable et d’une meilleure qualité de vie des patients. Les premiers stades de la neuropathie diabétique peuvent être réversibles en obtenant une compensation stable du diabète sucré. La neuropathie diabétique compliquée est un facteur de risque important d'infarctus du myocarde silencieux, de troubles du rythme cardiaque et d'amputations non traumatiques des membres inférieurs.
Pour prévenir la neuropathie diabétique, une surveillance constante de la glycémie, un ajustement rapide du traitement et une surveillance régulière par un diabétologue et d'autres spécialistes sont nécessaires.

























